Плацента – это особенный орган, он появляется только во время беременности и соединяет организмы матери и ребенка. Плацента передает ребенку питательные вещества и витамины из организма матери, снабжает его кислородом, а также выводит продукты жизнедеятельности плода.
Плацента полностью формируется к 16 неделе беременности, однако, вплоть до 36 недели она продолжает расти, так как малышу необходимо все больше кислорода и питательных веществ. Как и любой процесс в организме, развитие плаценты может протекать с нарушениями. Одна из возможных патологий носит название низкая плацентация при беременности.
Что такое низкая плацентация?
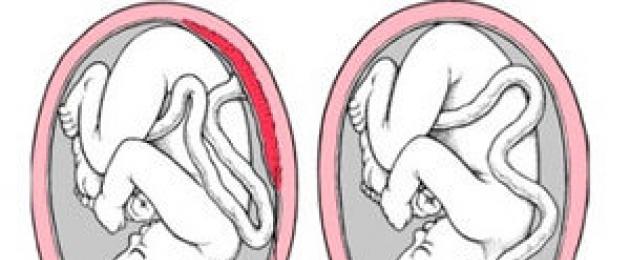
Что значит низкая плацентация? Обычно, выходя из маточных труб, эмбрион крепится к задней или передней стенке матки в верхней ее части, ближе к дну (дно у матки располагается вверху). На этом месте и формируется в последствие плацента. Но бывают случаи, когда эмбрион, в силу ряда причин, крепится в нижней части матки , ближе к зеву – выходу из матки. О низкой плацентации говорят, когда между плацентой и зевом матки остается не более 6 см.
Если плацента смещена сильнее и перекрывает собой выход из матки, то медики говорят уже о другой патологии – предлежание плаценты . Путать эти диагнозы не стоит. Хотя причины низкой плацентарности и предлежания плаценты схожи, последствия сильно различаются.
Чем опасна низкая плацентация при беременности?
Как и любая патология, низкая плацентация имеет целый ряд возможных, но вовсе не обязательных последствий. Чем опасна низкая плацентация у беременных? Чтобы ответить на этот вопрос, нужно снова углубиться в физиологию.
Во-первых, плод со временем растет и все сильнее давит на нижнюю часть матки. Если плацента расположена низко, и также подвергается избыточному давлению со стороны ребенка. Это может привести к отслоению плаценты или вагинальному кровотечению, и, как следствие, возникает риск выкидыша. Кроме того, кровоснабжение нижней части матки значительно хуже, чем в ее верхней части. В связи с этим плод может недополучать кислорода и питательных веществ.
Чем грозит низкая плацентация теперь понятно. Как же дело обстоит с предлежанием плаценты? Все перечисленное выше характерно и для него. Однако стоит учитывать, что в этом случае плацента находится в самом нижнем положении и испытывает гораздо более сильное давление, в связи с этим все риски низкой плацентации усиливаются.
Симптомы и причины низкой плацентации
Если плацента располагается не предельно низко к зеву матки, то внешних симптомов может и не быть. В этом случае на 12 неделе низкая плацентация определяется на плановом УЗИ . Однако, чем ближе край плаценты к зеву матки, тем более вероятны симптомы, характерные для любой угрозы выкидыша: вагинальное кровотечение, тянущие боли внизу живота.
Причины низкой плацентации до конца не изучены. Однако, достоверно известно, что причиной крепления эмбриона в нижней части матки может быть повреждение эндометрия -слизистой оболочки матки в следствии абортоа, выскабливаний или инфекционных заболеваний. Швы на матке, миома или анатомические особенности матки также могут послужить причиной данной патологии.
Лечение низкой плацентации
К сожалению, медикаментозное лечение низкой плацентации при беременности невозможно. В большинстве случаев можно лишь ждать, что плацента сама займет более подходящее место. Это не только возможно, но и наиболее вероятно. Матка постоянно растет, что и способствует изменению положения матки. Так что, если женщине ставят диагноз низкая плацентация в 20- 22 или даже в 32 неделе, это еще не приговор. Считается, что до 36 недели положение плаценты вполне может измениться.
Что делать при низкой плацентации, раз лечение этого недуга невозможно? Прежде всего, нужно отказаться от секса и других физических нагрузок , как то: поднятие тяжестей, спорт и тому подобное. Кроме того, необходимо при каждом случае кровотечения немедленно сообщать врачу . На всем протяжении беременности врачи будут пристально следить за состоянием плаценты женщины. Очень важно вовремя проходить все плановые УЗИ. Скорее всего, низкая плацентация при беременности в 3 триместре пройдет самостоятельно.
Роды при низкой плацентации
Чем опасна низкая плацентация во время беременности понятно, а чем это грозит во время родов? Все зависит от конкретного местоположения плаценты. В большинстве случаев, роды при низкой плацентации проходят естественным путем .
Если же плацента расположена слишком близко к зеву, возможно, околоплодный пузырь будет проколот искусственно. В этом случае головка плода прижмет плаценту к матке. Если имеет место предлежание плаценты или же плод в матке расположен неправильно, женщине будет сделано плановое кесарево сечение.
Мне нравится!
Низкое предлежание плаценты – это патологическое состояние, при котором плодное место располагается на ближе, чем на 7 см от внутреннего зева. Это состояние считается совершенно нормальным до 28 недель, но приравнивается к патологии на более поздних сроках. Если к моменту родов плацента не мигрировала выше указанной границы, решается вопрос о проведении кесарева сечения.
Причины низкой плацентации
Со стороны матери выделяют несколько факторов, приводящих к низкому расположению плодного места:
- хронический эндометрит – воспаление слизистой оболочки матки (в том числе послеродовый);
- большое число родов в анамнезе (три и более);
- перенесенные выкидыши или аборты;
- любые инструментальные вмешательства в полости матки;
- рубец на матке после кесарева сечения или иных операций;
- полипы, миомы и другие образования в полости матки;
- эндометриоз;
- аномалии развития матки (двурогая, седловидная).
Все эти состояния меняют слизистую оболочку матки, приводят к дистрофическим процессам, и в момент имплантации эмбрион не находит подходящего места для прикрепления. В норме плодное яйцо крепится в дне или теле матки, по ее задней или передней стенке – там, где лучше всего идет кровоснабжение, а значит, и питание плода. Если в положенном месте прикрепиться невозможно, эмбрион внедряется в слизистую оболочку в нижней части матки, близко к внутреннему зеву.
Материнские факторы составляют до 90% всех причин низкой плацентации. Гораздо реже к такому состоянию приводит снижение протеолитических свойств плодного яйца, когда внедрение в рыхлую слизистую дна и тела матки становится невозможным. Эмбрион ищет для себя более тонкое место – и находит его у маточного зева. При неблагоприятном исходе такая имплантация может привести не только к низкому расположению плаценты, но и к атрофии ворсин хориона, что грозит прерыванием беременности.
Точную причину низкого расположения плаценты выяснить удается далеко не всегда. Замечено, что чаще такая патология возникает у повторно беременных женщин и крайне редко – при первой беременности (без предшествующих выкидышей, абортов, инструментальных вмешательств в полости матки).
Может ли плацента мигрировать?
О низком предлежании плаценты говорят в том случае, если плодное место находится на расстоянии 7 см и менее от внутреннего зева матки. Такой диагноз выставляется при втором ультразвуковом скрининге на сроке 18-21 неделя, однако в этот период он не имеет особого значения. В норме низко расположенная плацента может мигрировать, и происходит это во II-III триместрах по мере роста матки и формирования нижнего маточного сегмента. Плацента «ползет» вверх со скоростью 1-3 см в месяц, и к 28-32 неделе обычно достигает нормального уровня. При миграции плаценты возможно появление незначительных кровянистых выделений из половых путей.
После 28 недель гестации шансы на продвижение плаценты вверх существенно снижаются. Если плодное место осталось в нижней части матки в 32-36 недель, решается вопрос о выборе метода родоразрешения.
Классификация
В акушерской практике принято выделять два варианта низкой плацентации:
- Плацента расположена низко по задней стенке матки. Это наиболее благоприятный вариант, поскольку вместе с ростом детородного органа плодное место будет смещаться вверх. По мере увеличения срока беременности в нижнем сегменте матки освободится пространство для плода, и роды с высокой долей вероятности будут идти через естественные родовые пути.
- Плацента, локализованная на передней стенке, довольно часто уходит вниз по мере роста органа. Низкая плацентация переходит в истинное предлежание плаценты – гораздо более тяжелое состояние, практически не оставляющее шансов на естественные роды.
Симптомы низкого расположения плаценты
Низкая плацентация в большинстве случаев никак не проявляется и обнаруживается случайно при проведении УЗИ. В момент миграции плаценты возникают незначительные кровянистые выделения, не представляющие опасности для женщины и плода. При благоприятном исходе женщина может и вовсе не заметить проблемы, особенно если плодное место располагается на границе нормы, то есть на расстоянии 5-6 см от внутреннего зева.
Проблемы возникают тогда, когда плацента находится очень низко к выходу из матки или даже перекрывает его. Кровянистые выделения из половых путей при таком раскладе повторяются неоднократно. Интенсивность этого симптома может быть различной – от незначительных мажущих выделений до обильного кровотечения. Выраженность проявлений болезни зависит от локализации плаценты – чем ниже она расположена, тем выше вероятность неблагоприятного исхода.
Осложнения
Низкое предлежание плаценты грозит следующими осложнениями:
Отслойка плаценты
Во время формирования нижнего маточного сегмента происходит сокращение миометрия. И если в норме это состояние не сопровождается какими-либо симптомами, то в случае низкой плацентации может произойти отслойка плодного места. Плацента не способна сокращаться, она просто отходит от стенки матки, обнажая ее сосуды. Вытекающая кровь – материнская, ярко-алая. Кровотечение может быть обильным, но безболезненным. Кровь выходит через влагалище, не встречая препятствий и не формируя гематом, поэтому на ощупь матка остается безболезненной и не меняет своего тонуса.
Может произойти не только во время беременности, но и в родах. Плодное место отходит от стенки матки с первыми схватками, не выдержав напряжения. После разрыва плодных оболочек и истечения амниотических вод кровотечение может остановиться. Продвигающийся по половым путям ребенок также может головкой прижать плаценту и замедлить кровопотерю.
Состояние женщины и плода при отслойке плаценты будет зависеть от величины кровопотери. Если помощь будет оказана вовремя, лучшим исходом будет анемия матери и легкая гипоксия ребенка. Обильное кровотечение может привести к гибели женщины и плода.
Железодефицитная анемия
Частые кровянистые выделения во II и III триместрах беременности могут привести к развитию анемии с появлением характерных жалоб: слабость, головокружение, бледность кожи. Диагноз выставляется по общему анализу крови. Для коррекции анемии назначаются препараты железа, рекомендуется смена рациона.
Плацентарная недостаточность
Расположение плаценты в нижней части матки весьма неблагоприятно для течения беременности. Слизистая оболочка здесь плохо кровоснабжается, и уже со второго триместра малыш испытывает нехватку кислорода и питательных веществ. Если плацента не мигрирует, в перспективе это состояние может привести к задержке развития плода.
Последствия для плода
Низкая плацентация препятствует нормальному функционированию плодного места и может привести к появлению таких нежелательных последствий:
- хроническая гипоксия плода;
- синдром задержки развития;
- обвитие пуповиной, что грозит асфиксией в родах;
- неправильное положение плода.
Все эти состояния препятствуют полноценному развитию плода и могут помещать рождению ребенка через естественные родовые пути.
Диагностика
Низкая плацентация выявляется при проведении УЗИ. Во время исследования доктор оценивает несколько параметров:
- Расстояние от края плаценты до внутреннего зева матки.
- Состояние плаценты, ее толщина, наличие кальцинатов.
- Соответствие степени зрелости плаценты сроку беременности.
- Состояние ворсин хориона в эндометрии.
Ультразвуковое исследование проводится в динамике на сроке 18-21 и 32-34 недели, а также перед родами. При развитии кровотечения УЗИ выполняется для оценки состояния плаценты и исключения ее отслойки.
Тактика ведения беременности
При отсутствии жалоб и удовлетворительном состоянии плода за женщиной устанавливается наблюдение. Как показывает практика, в 70-80% случаев низко расположенная плацента мигрирует вверх, и в дальнейшем беременность протекает без особенностей.
Медикаментозное лечение назначается при нарушении кровотока в плаценте, появлении признаков гипоксии плода. Применяются средства, улучшающие микроциркуляцию, проводится сохраняющая терапия при повышении тонуса матки, коррекция анемии. При хорошем самочувствии женщины и низком риске нежелательных последствий для плода лечение проводится амбулаторно, в иных ситуациях – в акушерском стационаре.
При развитии кровотечения и начавшейся отслойке плаценты показана экстренная госпитализация в родильный дом. Проводится сохраняющая и гемостатическая терапия, оценивается состояние плода при помощи УЗИ и КТГ. Если кровотечение остановить не удается, показано кесарево сечение. При отслойке плаценты, произошедшей на сроке после 22 недель, у ребенка есть шансы выжить при грамотном уходе. До 22 недель фиксируется выкидыш, и спасти плод в этом случае не удается.
Роды при низком предлежании плаценты
При локализации плаценты на расстоянии 5-6 см от внутреннего зева роды могут вестись через естественные родовые пути. Обязательным условием является зрелая шейка матки и правильное расположение плода: продольно, головкой вниз. В родах ведется мониторинг за состоянием ребенка. Рекомендуется заблаговременная госпитализация в стационар и подготовка к родоразрешению.
При расположении плаценты на расстоянии 5 см и менее от внутреннего зева повышается риск кровотечения в родах. В этой ситуации показано кесарево сечение в плановом порядке.
При выявлении низкого предлежания плаценты рекомендуется:
- Избегать тяжелых физических нагрузок.
- Исключить стрессы.
- Отказаться от длительных поездок (прежде всего в общественном транспорте).
- Ограничить сексуальные контакты (при очень низком расположении плаценты вводится запрет на половую жизнь до родов).
- Следить за самочувствием и вагинальными выделениями. При развитии кровотечения обращаться к врачу.
До 70% беременностей с низкой плацентацией заканчиваются благоприятно. У большинства женщин плацента мигрирует и к середине III триместра занимает положенное место. Регулярный ультразвуковой контроль позволяет отследить движение плодного места и разработать оптимальную тактику ведения пациентки.
Плацента – орган, обеспечивающий поступление к плоду всех необходимых для правильного развития веществ.
Плацентарная ткань продуцирует гормоны и отвечает за нормальное течение метаболических процессов.
Полное (центральное) предлежание плаценты – патология беременности, которая вызывает тяжелые осложнения.
 В норме плацента закрепляется на дне матки, в верхней части органа, мало подверженной изменениям при беременности.
В норме плацента закрепляется на дне матки, в верхней части органа, мало подверженной изменениям при беременности.
Если плацентарная ткань присоединяется в зоне зева, речь идет о предлежании.
Центральное предлежание означает, что плацента полностью перекрывает зев.
При частичной патологии существует вероятность, что по мере развития плода плацента сдвинется ближе к положенному месту. Полное предлежание это вариант исключает.
По статистике патология присутствует у 0,2-0,9% беременных. У 20-30% из этого числа диагностируют полное предлежание плаценты. Наиболее часто порок развития выявляется на 12-20 неделе.
В чем опасность
Плацента образуется из ворсинок, наполненных кровеносными сосудами. Часть ворсин срастается с маткой. По мере роста зародыша, увеличивается в размерах и матка.
Сильнее всего изменения затрагивают нижнюю часть, где расположен зев. Но формирование плаценты полностью заканчивается к 15-16 неделе.
Центральное предлежание плаценты часто сопровождается кровотечениями.
Ткань плаценты обладает небольшой эластичностью. Закрывая зев, орган не поспевает за увеличением матки, так как не успевает растянуться.
В результате в месте крепления плаценты к стенкам матки вокруг зева начинают буквально рваться сосуды, что приводит к . Процесс сопровождается кровотечением. При этом могут чередоваться с .
Полное предлежание плаценты представляет опасность как для плода, так и для матери.
Перинатальная смертность составляет 7-25%, риск летального исхода для матери от геморрагического шока и кровотечения равен 3%.
Кто входит в группу риска
Точная причина неправильного крепления плаценты не выявлена до сих пор. Однако известно, что в группу повышенного риска входят уже рожавшие женщины.
Часто плодное яйцо просто не может укрепиться в положенном месте, так как поверхность эндометрия повреждена. Наиболее распространенными причинами патологи считаются:
- аборт;
- операция, во время которой выскабливался верхний слой маточного эпителия;
- воспалительные процессы, приводящие к образованию рубцов и деформации эндометрия;
- недостаточное снабжение матки кровью из-за наличия заболеваний сердечно сосудистой системы, печени, почек;
- атрофия эндометрия;
- задержка в развитии плода, когда яйцо крепится в области зева, так как не успевает добраться до дна матки.
Если предыдущая беременность проходила с предлежанием, риск повторной патологии возрастает. Кроме того, на процесс могут влиять такие факторы, как либо поздняя беременность, курение, проживание в высокогорных районах, большое количество родов.
Симптомы, сопровождающие патологию
 Основной признак предлежания плаценты – , способное проявиться с окончания 1 триместра и до родов.
Основной признак предлежания плаценты – , способное проявиться с окончания 1 триместра и до родов.
Но чаще всего выделения присутствуют в середине беременности, когда значительно меняется нижняя часть матки.
На поздних сроках интенсивные сокращения матки могут вызвать усиление кровотечения.
Провокаторами выделений становятся:
Кровотечение при центральном предлежании имеет несколько характерных признаков:
- кровь появляется внезапно;
- болезненные ощущения отсутствуют;
- обильное кровотечение внезапно прекращается либо сменяется скудными выделениями;
- кровь имеет ярко-алый цвет;
- нередко начинается в ночное время или в состоянии покоя.
Среди сопровождающих патологию признаков отмечают . В 25-34% случаев присутствует .
Методы диагностики полного предлежания плаценты
Патология выявляется на основании жалоб пациентки, оценки общих анализов. Часто патологию обнаруживают при осмотре гинеколога.
- При наружном исследовании определяется поперечное либо косое положение ребенка, завышенная высота стояния дна матки по отношению к сроку беременности.
- В нижней зоне органа выявляется шум сосудов.
- Осмотр шейки и стенок влагалища проводится с использованием зеркал, чтобы исключить вероятность травмирования.
- Пальпация может усилить кровотечение, если просвет зева закрыт плацентарной тканью, но канал шейки при этом не потерял проходимости.
- Так как влагалищное исследование способно спровоцировать обильное кровотечение, процедуру рекомендуется выполнять в условиях стерильной операционной.
- Наиболее безопасным, а также продуктивным считается ультразвуковое исследование, во время которого можно точно установить характер предлежания, определить его размер, структурные особенности и выявить процесс отслойки.
При подозрении на патологию желательно как можно скорее пройти УЗИ.
Если обнаружено центральное предлежание плаценты во время беременности, исследование влагалища проводится только в случае крайней необходимости.
Лечение
 Определенной схемы лечения полного (центрального) предлежания не существует.
Определенной схемы лечения полного (центрального) предлежания не существует.
Для облегчения состояния мамы и снижения симптоматики, а также риска осложнений могут назначить переливание небольшого объема крови, прием спазмолитических и гормональных препаратов, повышающих свертываемость крови и снижающих риск обильного кровотечения.
При полном предлежании речь идет о сохранении жизни ребенка и матери. Поэтому женщину чаще госпитализируют на 24 неделе, и в стационаре она находится под контролем врачей до родов.
Роды при полном предлежании плаценты проводят исключительно оперативным путем, так как ребенок не способен покинуть утробу матери – плацента перекрывает выход.
Поэтому при подобном диагнозе на 38-39 неделе выполняют кесарево сечение.
Тяжелое течение беременности с центральным предлежанием становится показанием к операции кесарево сечение на любом сроке. Тем не менее, врачи делают все возможное, чтобы спасти ребенка, продлив беременность.
К каким осложнениям приводит патология
Полное предлежание способно привести к довольно тяжелым осложнениям:
- до начала родов;
- преждевременный разрыв оболочки плодного пузыря;
- неправильное положение ребенка;
- задержка развития плода;
- приращение плаценты.
Желательно избегать волнений, чтобы не спровоцировать тонус матки.
Из рациона исключают продукты, способные , например, гранаты и яблоки, отдавая предпочтение прочим ингредиентам с высоким содержанием железа: персикам, клюкве, томатам, свекле и т.д.
Не стоит паниковать, если диагностировано полное предлежание. При выполнении всех рекомендаций врачей на свет наверняка появится жизнеспособный здоровый малыш.
Низкое расположение плаценты пугает будущих мам и вызывает у них массу опасений за исход беременности и родов. В чем кроется его опасность и что делать, если диагноз «низкая плацентарность» уже прозвучал, мы расскажем в этом материале.

Что это такое
Плацента представляет собой уникальный орган. Он появляется только при беременности и исчезает после рождения ребенка. Задача плаценты - обеспечить малышу питание, доставку всех необходимых для его нормального роста и развития веществ, витаминов, кислорода. Одновременно с этим плацента помогает выводить в материнский организм продукты метаболизма крохи.
Предлежание плаценты - это понятие, которое обозначает место расположения этого временного и очень нужного органа в полости матки. Предлежание всегда является патологией, ведь сам термин имеет значение нахождения плаценты на пути, по которому нужно будет при родах проходить ребенку.
В норме – место прикрепления плаценты должно быть таким, чтобы малышу «детское место» не мешало родиться на свет. Если речь идет о предлежании, это означает, что плацента расположилась низко, частично или полностью перекрыла выход в малый таз.

Низкая плацентация встречается достаточно часто на ранних сроках беременности. До 20 недели беременности частичное или краевое предлежание регистрируется примерно у 10% беременных. Но у плаценты есть свойство подниматься выше шеечной области следом за растущими вместе с плодом стенками матки. Поэтому к 30 неделе беременности предлежание имеется только у 3% беременных, а к 40 неделе - всего у 0,5-1% будущих мам. Процесс подъема плаценты выше называется миграцией.
 Низкая плацентация
Низкая плацентация
 Норма
Норма
Формируется плацента окончательно лишь к 10-12 неделе беременности. До этого место «врастания» плодного яйца в эндометрий называется хорионом. Предлежание бывает трех видов.
- Полное - внутренний зев полностью перекрыт плацентой. Это очень опасное угрожающее состояние, при котором невозможны самостоятельные роды и велика вероятность гибели плода или матери в результате спонтанного массированного кровотечения.
- Неполное - плацента закрывает внутренний зев шейки матки частично. Самостоятельные естественные роды, в большинстве случаев, также невозможны, опасность для малыша и мамы велика.
- Низкое или нижнее - плацента расположена выше входа в цервикальный канал, но расстояние от него до «детского места» не превышает 7 сантиметров. Внутренний зев не закрыт плацентой. Если же «детское место» расположено слишком низко и затрагивает край зева, предлежание называют краевым.
Естественные роды при таком предлежании плаценты вполне возможны, правда, они потребуют от врачей особого внимания, а от беременных - предельной осторожности в процессе вынашивания плода.

Определить тип и степень предлежания врачи могут посредством ультразвукового сканирования. При каждом плановом УЗИ плаценте уделяется пристальное внимание. Определяется ее локализация по передней или задней стенке матки, а также измеряется расстояние от внутреннего зева (входа в цервикальный канал) до края «детского места».
Если оно составляет не менее 3 сантиметров, ставят диагноз «низкая плацентация» или «первая степень предлежания плаценты».
Нужно заметить, что нижнее предлежание - наиболее безопасное из всех трех видов предлежаний. Прогнозы врачей при нем более благоприятные, но и вариантом нормы такое расположение «детского места», конечно, не является. Определенные опасности и риски существуют.

Причины низкой плацентации
По большому счету, практически невозможно хоть как-то повлиять на место формирования плаценты. Она появится там, где удастся закрепиться плодному яйцу в момент имплантации.
Имплантируется оплодотворенная яйцеклетка в полость матки примерно на 8-9 сутки после оплодотворения, с этого момента формируется хорион, который впоследствии и становится плацентой. Определить, куда именно «приплывет» плодное яйцо, никак нельзя. Но существуют факторы риска, которые повышают вероятность того, что бластоциста закрепится слишком низко.
В первую очередь, к таким факторам относятся патологии строения матки, заболевания репродуктивной системы женщины, последствия хирургических вмешательств.

Так, у женщин, страдающих воспалительными процессами эндометрия, перенесших аборты или иные выскабливания, имеющих в анамнезе кесарево сечение, шансы на низкую плацентацию при последующей беременности - выше. Такие причины называют маточными или внутриматочными. К ним можно отнести:
- эндометриоз;
- проведенные на матке операции - (аборты, удаление миомы, диагностическое выскабливание, кесарево сечение);
- осложненные прежние роды;
- миома матки;
- недоразвитие и неправильное врожденное строение тела матки;
- несостоятельность шейки матки (истмико-цервикальная недостаточность);
- беременность несколькими плодами одновременно.


Причиной закрепления плодного яйца в нижней части матки может быть и ферментная недостаточность самих плодных оболочек. Такие причины развития низкой плаценты называют плодными. К ним относятся:
- гормональные нарушения у женщины;
- воспалительные заболевания придатков, маточных труб, яичников.
При повторной беременности низкое расположение плаценты более вероятно, чем при первой беременности. Чем больше рожает женщина, тем выше вероятность развития нижней плацентации с каждой последующей беременностью.


Считается, что к группе риска относятся и женщины с лишним весом, и женщины, которые так и не смогли бросить курить с наступлением беременности. Если в предыдущую беременность плацента была расположена низко, с большой вероятностью, по словам специалистов, «детское место» будет расположено внизу и в последующую беременность. К тому же, есть определенная генетическая зависимость - женщина может унаследовать склонность к нижней плацентации от собственной матери.

Диагностика и симптомы
На низкое предлежание плаценты могут указывать кровянистые выделения на любом сроке беременности. Врача могут смутить повышенные значения высоты стояния дна матки, которые опережают реальный срок беременности, а также неправильное расположение плода в маточной полости - тазовое или поперечное предлежание малыша часто сопровождается низкой плацентацией.
Кровянистые выделения из половых путей при нижнем предлежании плаценты обычно впервые появляются после 12-13 недели беременности. Они могут быть более или менее обильными. Часто они продолжаются до самых родов.
Но наиболее распространены кровотечения в последнем триместре беременности, когда стенки матки оказываются растянутыми настолько, что происходят частичные микроотслойки «детского места» от маточного эндометрия.

У трети беременных с низкой плацентацией такие кровотечения наблюдаются после 35 недели беременности. У шести из десяти женщин проявляется довольно сильное кровотечение в родах. Спровоцировать кровотечение у беременных с низким положением плаценты может даже неосторожный сильный кашель, смех, секс, запоры, физические нагрузки и сильный стресс. Любое напряжение маточной мускулатуры опасно небольшой отслойкой и обнажением кровеносных сосудов.
У женщин, у которых низкая плацентарность проявляется эпизодическими или постоянными кровотечениями, снижен уровень гемоглобина, развивается анемия, часто наблюдается пониженное кровяное давление, головокружения, приступы внезапной слабости.
При подозрении на предлежание плаценты доктор не проводит ручного внутривлагалищного осмотра, ведь это может спровоцировать роды раньше времени или кровотечение, которое может оказаться летальным как для плода, так и для беременной.

Лучшим способом диагностики считается ультразвуковое сканирование. УЗИ позволяет с точностью до миллиметра определить положение «детского места».
Порой низкое положение плаценты не имеет никаких симптомов. Женщина ни на что не жалуется, и только врач УЗИ на очередном осмотре обращает внимание на то, что «детское место» находится ниже, чем того хотелось бы. В этом случае требуется более внимательный контроль за состоянием плаценты: контрольные УЗИ, призванные отследить процесс миграции, назначаются и проводятся в 12, 20 (или 21-22) неделю и в 30 недель. При необходимости могут быть рекомендованы более частые сканирования.

Опасность и риски
Чем грозит низкое плацентарное расположение, догадаться не трудно. На ранних сроках это опасно угрозой самопроизвольного выкидыша, а на более солидном сроке гестации - угрозой преждевременных родов. У женщин с такой проблемой в конце второго и третьем триместрах нередко развивается гестоз, который лишь усиливает риски неблагоприятного исхода. У половины беременных наблюдается железодефицитная анемия.
Если плацента на ранних сроках сформировалась и прикреплена низко, то вероятность, что ребенок примет неправильное положение в полости матки, повышается на 50%. Ребенок инстинктивно будет выбирать такое положение, при котором его головка не будет соприкасаться с чем-либо, в том числе и с плацентой.

Малыш с большой долей вероятности примет не головное, а тазовое предлежание, что сильно затруднит процесс родов или вообще будет являться показанием для проведения кесарева сечения.
Для малыша низко расположенная плацента является фактором риска по вероятности развития гипоксии. Длительное хроническое кислородное голодание может вызвать гибель малютки, необратимые изменения в структурах его головного мозга.
Также плацентарная недостаточность, которая развивается, если «детское место» опущено, может привести к задержке развития плода. Нижний отдел матки хуже снабжается кровью, чем тело и дно матки, именно поэтому малыш будет получать меньше необходимых ему полезных веществ.
Аномальное расположение питающего малыша органа опасно. Если плацента прикреплена низко, женщина в любой момент может столкнуться с кровотечением, которое может иметь очень печальные последствия.

Лечение
Несмотря на уровень современной медицины, универсального способа лечения низкой плацентации не существует. Нет таких таблеток и уколов, чтобы поднять «детское место» выше. Остается лишь надеяться, что миграция произойдет самостоятельно, и в большинстве случаев именно так и случается.
Задача врачей - быстро справляться с периодическими кровотечениями и максимально долго сохранять беременность: до тех пор, пока малыш не будет полностью жизнеспособен. Выполнение врачебных рекомендаций - первоочередная задача для каждой беременной с низко расположенной плацентой.
Для снижения тонуса матки назначаются спазмолитические препараты: «Но-шпа », «Папаверин», «Гинипрал». Для восполнения дефицита железа беременной рекомендуется курсами принимать препараты железа «Феррум Лек », «Сорбифер». Для лучшего маточно-плацентарного кровотока, для устранения симптомов задержки развития малыша, фетоплацентарной недостаточности рекомендуются «Курантин», «Трентал», а также фолиевая кислота, витамины группы В, «Аскорутин » и витамин Е в больших терапевтических дозах.



Достаточно часто женщине рекомендуется ежедневное введение раствора магнезии внутримышечно (по 10 мл) и «Магне В 6» в таблетках дважды в день. Если есть гормональная недостаточность, прописывают «Утрожестан» или «Дюфастон» в индивидуальной дозировке. При бессимптомном протекании лечиться можно дома, при частых эпизодах кровотечений рекомендуется проходить лечение в дневном стационаре гинекологической специализированной клиники.
На поздних сроках женщине чаще, чем другим беременным, придется посещать гинеколога и делать КТГ плода, чтобы убедиться, что сердечная деятельность малыша находится в норме и не возникло выраженного кислородного голодания. Лекарственная терапия, скорее всего, будет продолжаться до самых родов, если плацента не поднимется.

Как уже говорилось, женщине придется быть предельно осторожной. Ей предписывается спокойный режим, ей противопоказаны стрессовые ситуации, физические нагрузки, подъем тяжестей, наклоны вперед. С низкой плацентой ни на каком сроке нельзя прыгать, путешествовать по неровным дорогам на автомобиле или автобусе, ведь тряска может спровоцировать сильное кровотечение.
Женщине нельзя заниматься сексом, поскольку оргазм стимулирует маточную мускулатуру, что увеличит вероятность отслойки плаценты. Запрещен не только непосредственно половой акт, но и другие формы сексуального удовлетворения - оральный, анальный секс, а также мастурбация. Любые действия, способные привести к сокращению маточной мускулатуры, противопоказаны.

Также нежелательны путешествия воздушным транспортом. Оптимальная поза для отдыха (а отдыхать нужно в любую свободную минутку) - лежа на спине с закинутыми вверх ногами. Если полежать не получается (женщина находится на работе), стоит приподнимать ноги выше в положении сидя.
Для этого можно воспользоваться небольшой импровизированной подставкой под ноги.

Как рожать?
При низкой плацентации роды могут проходить и естественным путем, и путем хирургической операции – кесаревого сечения. Окончательно решение о тактике родовспомогательной помощи определяется приблизительно на 35-36 неделе беременности по результатам контрольного УЗИ.
Если плацента не поднялась, скорее всего, врачи порекомендуют оперативное родоразрешение. Кесарево сечение делают в том случае, если у женщины низко расположенная плацента сочетается с тазовым или поперечным предлежанием плода, если она беременная двойней или тройней, если на матке есть рубцы от предыдущих хирургических вмешательств.
Также на операцию стараются направить беременных старше 30 лет, перенесших ранее несколько абортов и имеющих отягощенный гинекологический анамнез. Если беременность сопровождалась регулярными кровотечениями, также может быть рассмотрен вопрос о проведении планового кесарева сечения.

Иногда потребность в экстренном хирургическом вмешательстве возникает уже в процессе родов, например, если кровотечение не останавливается после отхождения вод, если имеется слабость родовых сил.
При отсутствии кровянистых выделений, готовой и зрелой шейке матки, нормальных размерах таза, некрупном ребенке, который находится в головном затылочном предлежании, самостоятельные роды разрешаются.
Стимуляция родов медикаментами при низком предлежании не проводится ни в каком случае, родовая деятельность должна развиваться самостоятельно.

– патологическое прикрепление эмбрионального органа, обеспечивающего связь между матерью и плодом, при котором происходит частичное перекрытие внутреннего зева матки (не более его трети). Клинически заболевание проявляется кровотечениями различной интенсивности, не сопровождающимися дискомфортом. Выявить краевое предлежание плаценты удается с помощью планового УЗИ во втором триместре или при возникновении патологических признаков. Лечение предполагает госпитализацию, постельный режим, симптоматическую терапию. Выжидательная тактика показана до срока предполагаемых родов при условии нормального состояния женщины и плода.

Общие сведения
Краевое предлежание плаценты может привести к ее отслойке. Обусловлено это тем, что нижний сегмент матки обладает меньшей способностью к растяжению. Также краевое предлежание плаценты часто провоцирует массивные кровотечения в родах. Такой исход возможен при естественных родах , если произошел резкий отрыв оболочек в результате прохождения плода по родовому каналу. В акушерстве краевое предлежание плаценты встречается преимущественно при повторных беременностях. Патология требует тщательного наблюдения, так как примерно в 25% случае сопровождается мертворождением.
Причины краевого предлежания плаценты
Краевое предлежание плаценты может быть обусловлено аномальным прикреплением трофобласта в процессе имплантации или анатомическими особенностями миометрия. В последнем случае нарушение строения мышечных волокон в стенке матки происходит на фоне воспалительных изменений, последствий половых инфекций. Краевое предлежание плаценты чаще диагностируется при истончении миометрия, спровоцированном частыми выскабливаниями и абортами . Также причиной аномального прикрепления трофобласта могут послужить деформации матки, вызванные доброкачественными опухолями или возникшие в результате врожденных патологий.
Краевое предлежание плаценты часто развивается у женщин с сопутствующими заболеваниями внутренних органов, в частности, при патологии сердечно-сосудистой системы. Из-за недостаточного кровообращения и застойных явлений в малом тазу плацента не может полноценно прикрепиться. Кроме того, краевое предлежание плаценты возможно на фоне аномального развития эмбриона сразу после оплодотворения. Подобный исход наблюдается при запоздалом появлении ферментативных функций трофобласта. Как следствие, он прикрепляется к миометрию позже, чем это происходит в норме, пребывая в нижней части матки.
Классификация краевого предлежания плаценты
Краевое предлежание плаценты может быть двух видов в зависимости от места ее прикрепления:
- Локализация по передней стенке – наиболее опасный вариант течения патологии. При краевом предлежании плаценты такого типа присутствует высокий риск ее механического повреждения с последующей отслойкой вследствие физической активности женщины, движений малыша, на фоне сильного растяжения матки в третьем триместре беременности. Несмотря на это, при размещении эмбрионального органа на передней стенке матки есть вероятность его перемещения кверху.
- Прикрепление по задней стенке – более благоприятный вариант краевого предлежания плаценты. Сопровождается меньшим риском развития осложнений в процессе вынашивания и родов для матери и малыша.
Оба типа аномалии являются патологией беременности и требуют обязательного наблюдения со стороны акушера-гинеколога.
Симптомы и диагностика краевого предлежания плаценты
Краевое предлежание плаценты имеет характерную симптоматику – появление кровянистых выделений без ухудшения общего самочувствия. Нередко этот патологический признак возникает в покое или в ночное время. Что касается сроков эмбриогенеза, то краевое предлежание плаценты проявляется преимущественно на 28-32 неделе. Именно в этот период матка отличается повышенной активностью вследствие подготовки миометрия к предстоящим родам. Несколько реже аномальные выделения наблюдаются уже в начале второго триместра. Объем кровотечения может быть разным и зависит от степени повреждения сосудов.
При краевом предлежании плаценты в третьем триместре беременности выделение крови может быть спровоцировано физической нагрузкой, половым актом, движением плода и другими факторами, провоцирующими разрыв питательных сосудов. Появление данного признака возможно даже при гинекологическом осмотре. Иногда краевое предлежание плаценты сочетается с угрозой выкидыша. При такой комбинации отмечается дискомфорт внизу живота, гипертонус матки . При систематических кровотечениях у беременных с таким диагнозом развивается железодефицитная анемия . В подобных случаях наблюдается повышенная утомляемость, слабость. Со стороны плода возможно замедление роста и развития, гипоксия вследствие недостаточного поступления питательных компонентов. Краевое предлежание плаценты нередко сочетается с неправильным положением плода, которое может быть косым или поперечным.
Предварительный диагноз устанавливается на основе жалоб пациентки на кровянистые выделения при отсутствии болей. Еще один характерный признак аномального расположения эмбрионального органа – высокое стояние дна матки, не соответствующее сроку эмбриогенеза. Подтвердить краевое предлежание плаценты удается с помощью УЗИ. В процессе сканирования специалист может точно визуализировать локализацию плаценты и степень перекрытия маточного зева, определить состояние ребенка и оценить возможные риски для женщины и плода.
Лечение краевого предлежания плаценты
Лечение краевого предлежания плаценты зависит от выявленных симптомов, срока эмбриогенеза, а также состояния будущей матери и плода. Если диагноз установлен только на основе УЗ-сканирования и кровотечения не наблюдаются, возможен контроль над состоянием пациентки в амбулаторных условиях. Госпитализация показана, если краевое предлежание плаценты сопровождается выделениями любого объема крови. В данном случае требуется тщательное наблюдение в стационаре. Женщинам с таким диагнозом назначается полный покой, рекомендуется исключить половые контакты и стрессы. Необходимо носить бандаж. Во втором триместре скорректировать расположение плаценты иногда помогает специальная ЛФК для берененных .
При краевом предлежании плаценты часто развивается анемия вследствие систематических кровопотерь. Поэтому беременным женщинам показана диета, обогащенная продуктами с высоким содержанием железа. В рационе должна присутствовать красная рыба, субпродукты, гречка, говядина, яблоки. Ведение беременности при краевом предлежании плаценты предполагает охранный режим с целью достижения предполагаемой даты родов и появления на свет доношенного малыша. Также пациенткам с подобным диагнозом назначаются лекарственные препараты с учетом общего состояния и сопутствующих патологий.
При краевом предлежании плаценты осуществляется симптоматическая медикаментозная терапия. При гипертонусе матки используются токолитики и спазмолитики, для устранения анемии назначаются препараты, содержащие железо. Для поддержания общего состояния пациентки и плода могут применяться витаминные комплексы. Иногда при краевом предлежании плаценты целесообразно употребление седативных средств. По показаниям вводятся антиагреганты, дозировку препаратов рассчитывает врач, чтобы избежать негативного воздействия на малыша.
Если краевое предлежание плаценты сопровождается массивным кровотечением, родоразрешение проводится независимо от срока эмбриогенеза путем экстренного кесарева сечения . В случае доношенной беременности роды естественным путем допустимы при условии созревания шейки матки, активной родовой деятельности, хорошего состояния пациентки и плода. При открытии цервикса на 3 см осуществляется амниотомия . С целью профилактики кровотечения вводится окситоцин. Если при краевом предлежании плацента значительно перекрывает маточный зев или роды через естественный канал невозможны, показано кесарево сечение .
Прогноз и профилактика краевого предлежания плаценты
Прогноз при краевом предлежании плаценты благоприятный. При своевременной диагностике и соблюдении врачебных рекомендаций пациенткам удается доносить плод до 38 недель и родить полностью здорового ребенка. Краевое предлежание плаценты может спровоцировать развитие кровотечения в послеродовом периоде. Для его предупреждения специалисты используют внутривенное введение окситоцина. Профилактика патологии заключается в лечении гинекологических заболеваний еще до зачатия, исключении абортов и инвазивных вмешательств на матке. После наступления беременности следует соблюдать рекомендации врача, отказаться от физических нагрузок, избегать стрессов.