Приветствую всех!
Как это произошло:
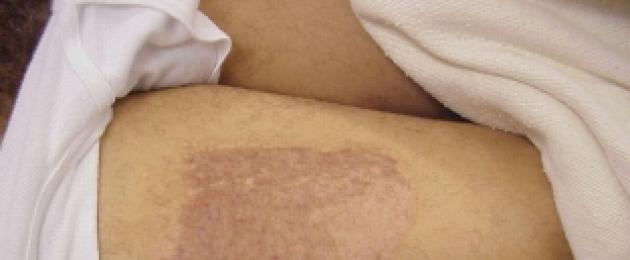
Я была молода, этот несчастный инцидент произошёл со мной пару лет назад, когда я готовила определеную смесь для эпиляции и по злосчастным обстоятельствам та перевернулась на меня. Я не сильно пострадала. Смесь попала на кисть руки (внутренняя сторона), чуть на руку, но прежде этого она вылилась на бёдра, как раз в самые нежные места.
Я не сразу поняла что случилось. Сидя на стуле, я ещё успела схватиться за миску одной рукой. Из-за этого рука и пострадала. Все произошло в считанные секунды. Я схватила в воздухе миску, но чувствовала как тело дико жжёт, я заорала от боли, я пыталась стряхнуть сахарную смесь с кисти, вытереть её об диван, только спустя пару секунд догадалась побежать в виде "краба" в ванную, потому что свести ноги я не могла.
Руку сразу поместила под ледяную воду. Плачу. Сахар отвалился сразу сам, промыв кисть я вспомнила, что сахар есть ещё и на руке и подставила её под воду. Странно, но вода мне казалась уже не такой холодной. Все места были красными и краснели все сильнее. Про ноги от боли я забыла. В последний момент я представила их под воду, забравшись в ванную с ногами, сидя на одном только бортике.
Чем дольше я держала руку под водой, тем лучше мне было, но стоило лишь убрать её и жжение возобновлялось со страшной силой.
На мои крики выбежали родные и вызвали скорую.
С ладони начала слазить кожа и литься кровь, руку разогнуть не могу, трясет.
Скорая
Скорая приехала через 10 минут, но мне казалось, что прошло минимум минут 30. Казалось, я исчерпала все потоки воды в доме, но лучше не становилось. По приезду мне наложили повязки с охлаждающим эффектом, забинтовали все повреждённым места, как только врач собралась уже закрывать чемодан, я сказала, что у меня ещё ноги. Посмотрев на меня, на мою тряску, слезы, она поставила укол обезболивающего и говоря о том, что с заживлением дома, скорее всего, не выйдет, предложила госпитализацию. Я согласилась.
Больница
Вся забинтованная, одетая с помощью сторонних людей я поехала на карете скорой в больницу. Там меня осмотрел ещё один врач и подтвердил госпитализацию. Мне повезло, в палате не было никого, кроме меня. Возрастной ценз детской на то время больницы сыграл свою роль. Только позже я обжилась соседями. Об этом позже.
Перед тем, как сделать мне операцию врачи утверждали, что ожоги могут зажить сами. К слову, ноги были 2 степени, рука/кисть 2-3 степень. 24 часа в сутки я была замотана в бинты и специальные мази, в основном мне делали йодные повязки для скорейшего заживления кожи. Мне срезали пузыри от вздувшейся кожи, чтобы не было гноя, делали новые перевязки,я носила специальные шорты, державшие бинты. Прошло примерно 12 дней, когда в результате очередной перевязки мне сказали, что ожоги сами не заживают, придётся делать операцию. Я не верила до тех пор, пока не назначили день.
Операция
За день до операции я сдала все анализы, мы точно узнали про старые болезни, противопоказания по общему наркозу для меня, мою группу крови.
Когда настал день x, я не должна была есть и пить ничего с вечера предыдущего дня и до самой операции. Рекомендовали посетить wc, дабы не упасть в обморок после наркоза и, собственно, сделали наркоз.
Ощущения не из приятных: все тело безумно болит, начиная от того места, куда делали укол, постепенно тело немеет, перестаёшь чувствовать. Ощущение, будто ты не в этой реальности. Через какое-то время я залезла на каталку и меня повезли на операцию.
В этом состоянии я лежала посреди светлого зала, помню, что разговаривала с медсестрой, которая принимала меня в тот день, когда все это случилось. Моя правая рука лежала на тумбе, около койки, когда я отвлеклась даже через наркоз почувствовала резкую боль и увидела, как врач проткнула кожу трубкой, через которую шла капельница.
Мне дали маску и я канула в сон.
Что было после и какая реабилитация:
Я открыла глаза уже в палате. Все расплывчатое, не тощнит, слышу голос рядом, но будто бы издалека. Хочу пить, нет сил говорить. Отрубаюсь. Снова прихожу в сознание, из-за пересушенного горла не могу говорить. Я не пила больше суток.
Хоть ещё час нельзя было пить после операции, но я выпросила пару глотков. Вырубилась. Снова пришла в себя, подошла врач, стала спрашивать: " о, ты уже пришла в себя!"" Как самочувствие?"
Ответить ничего не могу. Она резко выдергивает подушку, которая оказывается была под моим телом и я прочувствовала просто всееее... В момент стало безумно больно и сквозь полусонное состояние проступили слезы. Я снова канула в себя.
Очнувшись позже, я уже чувствовала себя лучше и отзвонила родным.
Операция шла примерно минут 40, погуглив я узнала, что операция может идти от 10-15 минут до 1 часа.
Свои ноги я увидела в бинтах лишь на вторые сутки, утром я захотела встать с кровати, что далось мне с не малыми усилиями, но то, что я увидела надолго застыло в моей памяти. Ноги были в бинтах от колена до основания бёдра. Вся постель в крови: одеяло, простынь, мои бинты. Меня аж передернуло.
Последущие дни были трудными, каждый день я приходила на перевязку, но смотреть что с моими ногами я так и не решалась. Первые дни мне предлагали пользоваться судном, но в силу возраста и соседей в комнате я так на это не решилась. Но утром второго дня я решила отправиться в WС самостоятельно, это оказалось намного труднее, чем обычно, было трудно согнуть ноги и я чуть не рухнула на пол.
Ходила я медленно, чуть прихрамывала. Никто из персонала не ожидал, что я так рано встану, но это мне аукнулось, лоскут, который сняли мне с ноги (донорская рана была там) сполз с нужного места слегка, позже его подтягивали вручную. Однажды я решилась на то, чтобы посмотреть на свою ногу под бинтом.
Первое впечатление от увиденного был шок. Я не думала, что лоскут, который мне даже не пришивали (кожа сама активно приняла его), будет так страшно выглядеть. Это был большой верхний слой, сильно заметный, по цвету ткано-коричневый или даже бордовый, мне было страшно и противно смотреть на ноги. Я человек, который вкладывает огромные средства в себя, уход и так дорожит внешностью и тут такое...
Принятие себя
В общей сумме я пролежала 18 дней в больницы. После операции я должна была носить компрессионную одежду или бинты, заматываясь постоянно, особенно, если шла на улицу. Руку и ноги приходилось мазать детским кремом, уход за донорской раной был особым. Заживало долго, светела кожа, неровности выправлялись. Два года нельзя было загорать, душ принимать горячим я боялась. По приезду домой меня ждали фобии: я боялась сахара, греть еду на плите, трогать горячее, смотреть на тот диван и обои, принимать душ с горячей водой. Мне понадобилось не мало времени, чтобы суметь все это вернуть. Хотя еду я до сих пор разогреваю в микроволновке и даже чай.
Через 2 года донорская рана почти ничем не отличалась от моей кожи, большое пятно сузилось в размерах в два раза, после ношения силиконовых форм под бинтом в течение года рука тоже приобрела другой вид, ноги чуть отличаются от меня в силу более темных мест на укромной части ног.
Мне говорили, мол, "ой, не походишь больше в коротких платьицах" - хожу. Не стесняюсь. Особо переживите не из-за чего, больше накрутила. Боялась, что в интимном плане не поймут или будет трудно найти парня, чтобы принял. Абсолютно нет ничего сложного. Мой молодой человек, когда узнал мою историю в больших
крачках, чем здесь сказал, что я героиня и в его глазах я сныла более сильным человеком, чем раньше.
Возможно, потом решусь убрать легкий шрам на ноге эрбиевым лазером или же сделать пластику (навряд ли, вероятность 5%), чтобы шрам стал шириной со шнурок, но я так привыкла к себе, что не хочу ничего менять. Любите себя, принять даже такой себя очень просто, все будет лучше, чем тогда. Поверьте.
В заключении хотелось сказать, чтобы вы были осторожны в любом виде деятельности, который вы делаете. Спустя такое долгое лечение и борьбу со своими моральными страхами я чувствую себя лучше и красивой, не хуже, чем раньше. Не стесняюсь ничего и живу на всю катушку. Буду рада, если мой отзыв вам поможет со страхами перед операцией или боязнью лечения после.
При оставшихся вопросах вы можете со мной связаться в комментариях или личных сообщениях, я постараюсь ответить.
Всем спасибо за прочтение.
Пересадка кожи – это техника, используемая в травматологии и пластической хирургии. Чаще всего используют кожу, полученную из других мест тела больного человека. Временно можно использовать синтетический материал или полученный от доноров – людей или животных.
Заживление кожных ран
Раны, которые возникают на коже, заживают в несколько этапов. Сразу после травмы начинается процесс гемостаза (динамика развития кровотечения). В нем принимают участие тромбоциты , преобразующиеся в пределах раны в агрегаты, и белок – фибрин. Совместно они покрывают рану и образуют сгусток. Предотвращают, таким образом, потерю жидкости и инфицирование места травмы.
В месте травмы развивается воспаление. Доходит до покраснения, отека и повышения локальной температуры, больной ощущает боль. Функция органа при этом нарушена.
На последующих стадиях заживления происходит постепенное гранулирование ткани, заполнение с краев раны клетками эпителия и заживление. Если рана глубокая (включает дерму), на её месте образуется рубец , который может стягивать кожу, ограничивая подвижность и вызывая контрактуры .
Показания для проведения трансплантации кожи
Показаниями для проведения трансплантации кожи являются ситуации, в которых существует опасность инфицирования раны или образования рубцовой ткани, нарушающей функцию органа . Пересадка также необходима в том случае, если площадь раны велика и может привести к нарушению водно-электролитного баланса, гиповолемическому шоку или обширной инфекции.
Особыми случаями являются, например, раны лица (рваные, жевательные), которые угрожают деформацией, появлением серьёзных косметических дефектов.
Другой группой таких травм являются ожоги (являющиеся результатом, например, пожара, действия химического вещества или горячей жидкости), которые представляют собой серьезную угрозу для здоровья и жизни.
Пересадка кожи после ожогов
Ожоги, охватывающие 25-30% поверхности тела, считаются непосредственной угрозой для жизни, независимо от их глубины. Так как происходит резкое нарушение водно-электролитного баланса. Появляются обширные отеки, а большое количество жидкости теряется через поверхность ран. Вместе с жидкостью теряются белками плазмы, дефицит которых усиливает симптомы.
Результатом этого может быть шок с резким снижением кровяного давления, нарушение мозгового кровообращения и даже смерть больного. Обширные раны также являются воротами для микроорганизмов , которые могут проникнуть в кровь, становясь причиной сепсиса.
Защита от ожогов обычной перевязкой приводит к тому, что процесс заживления длится очень долго и оставляет шрамы. Поэтому глубокие раны (охватывающие всю толщину кожи или глубже) считаются абсолютным показанием к трансплантации кожи.
Пересадка кожи – получение материала
Источником материала для пересадки является кожа со здоровых мест. Это чаще всего бедра, ягодицы, район под лопатками. Целью является получение цельного лоскута кожи, определенной толщины и структуры. Кожу берут непосредственно перед трансплантацией.
В случае лоскутов промежуточной толщины, которые содержат эпидермальный слой и часть толщины дермы, эта процедура выполняется с помощью устройства, называемого дерматом . Лоскуты полной толщины вырезают вручную. Их преимуществом является то, что они приживаются без тенденции к стягиванию и образованию рубцов, обеспечивают полноценное исправление глубокого дефекта .
Лоскуты промежуточной толщины можно нарезать так, чтобы они образовывали сетку. Тогда исцеление в «отверстиях» сетки проходит, как и в случае других ран – через постепенное гранулирование и эпидермирование. Этот вид лечения увеличивает опасность стягивания кожи и образования рубцов , но может быть необходимым в случае повреждения значительной площади поверхности тела.
Где можно применить пересадку кожи
Полученный материал можно укладывать практически в любом месте тела, в частности:
- на лицо
- на кожу головы и шеи
- на конечности, особенно на изгибы поверхностей
В результате удаётся избежать образования косметических дефектов, контрактур , ограничения подвижности конечностей или шеи. На остальных поверхностях тела, принимая во внимание тот факт, что трансплантация во многом превосходит перевязку ран, процедура ускоряет заживление и улучшает окончательный эффект.
Пересадка кожи – этапы заживления
Пересадка кожи неполной толщины заключается в точном переносе полученного лоскута на хорошо очищенную и подготовленную поверхность раны и закрепление под давлением. Чтобы лоскут не двигался по поверхности раны, его часто фиксируют . Лепесток полной толщины крепят с помощью кожных швов.
Изначально лепесток получает питательные вещества только с из поверхностных жидкостей. В течение нескольких дней его «удобряют» субстратом с фибрином , а затем грануляционными тканями. Далее кровеносные сосуды врастают в лоскут и начинают обеспечивать его питательными веществами.
В течение нескольких последующих месяцев после трансплантации формируются нервные окончания, что позволяет восстановить чувствительность в месте пересадки.
Осложнения трансплантации кожи
Основные осложнения при трансплантации кожи – это:
- инфекции в месте забора лоскута или имплантации
- некроз лоскута
- гематома
- образование под лоскутом пузыря с жидкостью, который задерживает рост трансплантата и окончательное заживление раны.
Трансплантация кожных лоскутов на сегодняшний день широко применяется в пластической хирургии. Закрытие ран большого размера с помощью кожных трансплантатов позволяет добиться наилучшего косметического эффекта. Подобные раны могут возникать в результате воздействия различных травмирующих агентов, например, ожогов или механических травм. Достаточно часто трансплантацию кожи приходится выполнять пациентам, которым было проведено оперативное вмешательство по поводу удаления новообразований на коже. Правильно пересаженная кожа имеет определенные характеристики, указывающие на ее приживаемость, о которых подробнее рассказывает сайт.
Основные характеристики пересаженной кожи: цвет, контракция и чувствительность
Выполняя пересадку кожного трансплантата, пластический хирург преследует основную цель: закрытие поверхности дефекта кожи с достижением максимального эстетического эффекта. Разумеется, пересаженная кожа несколько отличается от кожи пораженной области, поэтому характеристики области, с которой производится взятие трансплантата, должны быть максимально сходными с характеристиками реципиентной зоны. Пересаженная кожа сохраняется свои исходные свойства, к которым относятся ее цвет, контракция, чувствительность, а также функционирование придаточных структур кожи.
Пересаженная кожа:
- первичная и вторичная контракция пересаженной кожи;
- цвет пересаженной кожи зависит от донорской области;
- функционирование придаточных структур пересаженной кожи.
Первичная и вторичная контракция пересаженной кожи
Контракция пересаженной кожи может быть двух видов: первичной и вторичной. Первичное уменьшение размеров трансплантата возникает непосредственного после того, как было произведено его взятие. Компенсируется такая контракция посредством растягивания трансплантата при его пришивании к реципиентному ложу. Вторичная контракция возникает в результате рубцевания ткани, которая находится между кожным трансплантатом и реципиентным ложем. Ее характер зависит от следующих факторов:
- толщина трансплантата: чем толще трансплантат, тем меньше он подвергается вторичной контракции;
- ригидность реципиентного ложа: чем более ложе ригидное, тем меньше трансплантат контрактирует;
- приживание трансплантата: полное приживание пересаженной кожи снижает выраженность контракции.
Цвет пересаженной кожи зависит от донорской области
Цвет пересаженной кожи зависит, прежде всего, от того, с какой области был взят трансплантат. Трансплантаты, взятые из надключичной области, сохраняют нормальный розовый цвет. Наиболее сходный цвет с кожей лица имеют полнослойные трансплантаты из век, позадиушной и предушной областей. Непосредственно после пересадки такие трансплантаты кажутся красноватыми, но со временем они бледнеют. Пересаженная кожа из подключичной области со временем приобретает желтоватый или коричневатый оттенок. Светло- или темно-коричневый оттенок также имеют трансплантаты из области бедер или живота, поэтому они не подходят для закрытия ран на лице или других открытых областях тела пациента.

Функционирование придаточных структур пересаженной кожи
Придаточные структуры пересаженной кожи, такие как волосяные фолликулы, потовые и сальные железы, пересаженные вместе с трансплантатом, сохраняют свои функциональные способности только в том случае, если они были включены в трансплантат. Это значит, что взятый трансплантат должен быть полнослойным или достаточно толстым, чтобы в него попали указанные структуры. Чувствительность пересаженной кожи будет практически такой же, как и чувствительность окружающей кожи в том случае, если нет каких-либо чрезвычайных рубцовых разрастаний между реципиентным ложем и трансплантатом, которые могут препятствовать прорастанию нервных волокон в пересаженную кожу. Если пересадка трансплантата производится на рубцово-измененную рану, на область с большой глубиной деструкции тканей или на грануляционную ткань, растущую из кости – чувствительность такого трансплантата всегда будет меньше, чем чувствительность окружающих тканей.
Я долго думала писать ли мне такой медицинский отзыв и кому он нужен если тебя уже припёрло к стенке и деваться больше некуда, кроме операционного стола, но решила поделится своим горьким опытом и тема достаточно личная и интимная, но прошло уже десять лет.
Гореть-это страшно и поначалу даже не понятно, что с тобой происходит.
Я загорелась от кухонной плиты, футболка впереди полностью сгорела, хорошо, что бюстгальтер прикрыл, кожа побелела, но больно не было, губа вспухла.
Я была одна и маленький ребёнок. У меня хватило соображения вызвать скорую.
Отвезли меня в ожоговый центр в реанимацию и поставили капельницу.
Реанимация -это сильно сказано-просто отдельная палата за стеклом на первом этаже.
Но было 9 мая-символично-ближе к вечеру, не одной медсестры и медбрата в округе.
Капельницу поставили, а вытащить забыли-я звала, просила, требовала, в итоге сама справилась. А вот до туалета с распухшей рукой и большой температурой добраться не получилось. Представляете пришли только утром-узнать как у меня дела.
Почему то тогда я ко всему относилась с юмором, меня смех разбирал-реакция на стресс.
А вот доктор, который меня лечил-полковник мед. службы-меня впечатлил, со странным названием-комбустиолог.
Он смотрел на мои ожоги, а я смотрела на его глаза из под маски. Мне было приятно общаться с ним во время перевязок, он честно сказал, что меня ждёт пересадка кожи, что бы не было рубцов и контрактуры руки и ещё успокоил, что мне повезло, так как лицо не пострадало, да же следов не останется.
Ожоговое отделение страшная вещь, там нет зеркал, только полуголые люди, большие палаты и туалет в коридоре-за глаза пациенты называли его гестапо.
Женщины в палате оказались то же с юмором и со своей историей попадания в неё, порой смешной.
Пересадку кожи сразу делать нельзя, нужно ждать пока образуется струп, его нужно подсушивать феном и обрабатывать марганцовкой или жидким серебром.
Этот день настал-мне было страшновато-ждала какое то время в предоперационной своей очереди.
Врач спросил о длине моей юбки и ввели наркоз уколом, сами они при этом разговаривали на будничные темы, а я посередине-невольный слушатель.
Больше ничего не помню, очнулась в палате. Наркоз был хороший без глюков.
Кожу брали полосками с бедра правой ноги, для левой руки и достаточно прилично по площади.
Самое противное наступает потом, когда ты лежишь две недели, не вставая, чувствуешь себя беспомощной в физиологическом плане-ведь родственники не могут быть рядом постоянно.
За уход то же отдельная плата, а так никто и не подойдёт, кроме соседок по несчастью.
Я молила о том, что бы у меня не было критических дней и их не было.
Самое тяжёлое это лежать с подвешенной рукой и ногой и ещё перевязки под наркозом, ночью иногда меня пробивало и я тихонько плакала.
Но самое главное, что бы кожа прижилась и радость потом-самостоятельно дойти до туалета в коридоре.
В итоге я провела в больнице два месяца не мытая.
Послеоперационная реабилитация направлена на предотвращение роста рубцевой ткани, для этого нужно место пересадки и все ожоги бинтовать эластичным бинтом или носить специальное бельё и приклеивать силиконовые пластины многоразового использования, они дорогие, использовать гель контрактубекс и проводить фиозио-терапию. Но рост рубцов-это индивидуальный процесс.
Ещё я разрабатывала руку-делала различные движения на подъём, отвод в сторону с палкой
Всё прошло-пересаженная кожа на руке более тёмная, а на ноге более светлая.
Рука гладкая, без рубцов-небольшой рубец на не пересаженной коже, но следы остались навсегда, но меня это не напрягает-ношу открытые платья и бываю на пляже.
День Победы считаю вторым днём рождения, вспоминаю полковника-спасибо ему за проведённую операцию и личное участие за небольшое вознаграждение, соблюдаю технику безопасности и не играю с огнём.
Вот такой триллер-ужастик получился, основанный на реальных событиях, если что-обращайтесь к специалисту по ожогам.
Могу дать маленький совет-после ожога сразу нужна проточная холодная вода и водка на место ожога-можно поливать. Не использовать никакие мази и мето оставлять открытым.
Я раньше этого не знала -врачи научили-дай им бог здоровья и душевных сил.
Наша кожа – не только самый большой, но и очень важный орган, поэтому травмы и патологии с серьезным повреждением или утратой кожи могут быть опасными для жизни. Трансплантация или пересадка кожи является наиболее распространенным способом восстановления целостности кожного покрова.
Показания
Основные показания к поведению трансплантации кожи связаны с комбустиологией: если обожжено более 10% кожного покрова тела, то проводится пересадка кожи после ожога 2 степени, но чаще всего это необходимо при ожогах кожи 3 степени , когда разрушаются базальный слой эпидермиса и все слои дермы. А при ожогах 4 степени осуществляют отсроченную пересадку.
В травматологии применяется пересадка кожи при лечении обширных ран – рваных, размозженных, скальпированных – со значительной площадью и объемом повреждений. Такие раны не могут заживать первичным натяжением, и заполнение их полости происходит за счет пролиферации фибробластов и образования грануляционной (соединительной) ткани.
Производится пересадка кожи при трофических язвах – долго не заживающих воспалениях с некрозом дермы и гиподермы, обусловленных сахарным диабетом, варикозным расширением вен, облитерирующим тромбангиитом или тромбофлебитом нижних конечностей , лимфостазом или васкулитом.
Возможна ли пересадка кожи при витилиго? Это аутоиммунное дерматологическое заболевании с образованием на коже белесых пятен в некоторых зарубежных частных клиниках берутся лечить путем пересадки меланоцитов (вырабатывающих пигмент клеток эпидермиса) со здоровых участков кожи на обесцвеченные пятна, с последующим воздействием эксимерного лазера. Также используется метод сотовой аутотрансплантации культивированных меланоцитов.
Подготовка
Кроме общепринятого предоперационного обследования, подготовка к кожной трансплантации заключается в прекращении воспаления поврежденной поверхности (ожоговой, раневой, пораженной трофическим изъязвлением и др.), которую полностью очищают от гноя и омертвевших тканей, выполняя некрэктомию. На это требуется определенное время, в течение которого пациентам назначаются соответствующие препараты и физиотерапия, а также проводится микробиологическое исследование выделений из ран (цитограмма на присутствие патогенных микроорганизмов) и мониторинг состояния грануляционной ткани в раневом ложе.
Также для закрытия дефекта необходимо подготовить пересаживаемый материал. Если возможна пересадка лоскута кожи самого пациента (аутотрансплантация), то у него же берется лоскут здоровой кожи (специальным инструментом – дерматомом).
Откуда берут кожу для пересадки? Основные донорские зоны – места, с которых берется аутотрансплантат: ягодицы, передняя брюшная стенка, бедра (передние и наружные поверхности), грудная клетка (передняя и боковые поверхности), плечи (верхние части рук от плечевого сустава до локтевого). Необходимый размер и толщину кожного лоскута хирурги точно определяют заранее – в зависимости площади и глубины повреждения, а также его локализации. Лоскуты могут быть как совсем тонкими (расщепленными, состоящими только из нескольких эпителиальных слоев), так и более толстыми (полнослойными, с частью подкожной жировой клетчатки).
Чтобы донорские места после пересадки кожи заживали быстро и без осложнений, проводится остановка кровотечения и высушивание раневой поверхности, на которую накладывают стерильные бактерицидные повязки с ионами серебра: микросетка таких повязок абсорбирует выделяющийся экссудат, не прилипая к ране, и способствует образованию сухого струпа, под которым рана заживает.
Когда берется тонкий лоскут, для обработки донорской зоны может использоваться раствор марганцовокислого калия, а затем хирургические коллагеновые покрытия для раны. А узкие раны после иссечения лоскута, как правило, ушиваются с наложение асептической давящей повязки.
В ожоговых центрах донорские места закрываются лиофилизированными ксенодермоимплантатами (из кожи свиней); ими же временно могут закрываться обширные ожоги 2-3 степени, а через некоторое время на подготовленные таким образом раны пересаживаются аутотрансплантаты.
При невозможности пересадки собственной кожи пациента может быть использована кожа другого человека – аллогенная пересадка (аллотрансплантация). Кроме того, за рубежом применяются эксплантаты – искусственная кожа для пересадки (Integra, Silastic, Graftskin), представляющая собой коллагеновый решетчатый каркас (в некоторых вариантах – с культивируемыми клетками эпидермиса человека), который становится матрицей для врастания фибробластов, капилляров, лимфатических сосудов и нервных волокон из здоровой ткани, окружающей рану.
На основе инновационных технологий регенеративной биомедицины, использующей мезенхимальные стволовые клетки крови и индуцированные плюрипотентные стволовые клетки костного мозга, возможно выращивание кожи для пересадки после ожогов. Но пока это достаточно длительный и дорогостоящий процесс.
Перед размещением лоскута в ложе раны проводят декомпрессионную некротомию (образовавшийся струп на ожоговой ране рассекается) с последующей обработкой антисептиками.
В большинстве случаев пересаженный аутотрансплантат удерживается несколькими небольшими стежками или хирургическими скобками. Ставится дренаж и накладывается компрессионная повязка.
Специалисты отмечают особенности техники и донорские места при пересадке кожи на руках. Так, для свободной пересадки кожи ребенку при ожоговых повреждениях ладонной поверхности используют полнослойный лоскут, который берется с внутренней поверхности бедра. У взрослых в тех же случаях практикуется закрытие ран лоскутами с любых донорских зон, а также с подошвенной стороны стоп.
Пересадка кожи на пальцах рук часто сравнивается с ювелирной работой, и здесь применяются самые различные техники, выбор которых диктуется, в первую очередь, локализаций повреждения и наличием вблизи него здоровых тканей. Так что может проводиться как свободная аутопластика (лоскутами в тыльной стороны кистей, с плеча и др.), так и несвободная – перекрестными лоскутами с неповрежденных фаланг, лоскутами на питающей ножке и т.д. Если нужна пересадка кожи на подушечки пальцев руки, то ее проводят лоскутами кожи пациента, взятыми с внутренней поверхности бедер.
Отдельная проблема – послеожоговые рубцы, уродующие внешность и деформирующие конечности с контрактурой суставов. Когда ни медикаментозное лечение, ни физиотерапевтические методы не дают положительного результата, идут на трансплантацию кожи. Но это не в буквальном смысле пересадка кожи на рубец: сначала рубцовую ткань иссекают и только после этого дефект закрывается, чаще всего, методом перемещения встречных (несвободных) треугольных лоскутов по Лимбергу.
Методы пересадки кожи
Основными методами кожной трансплантации являются:
- свободная пересадка кожи, когда пересаживаемый лоскут изолированный, то есть от места, где его вырезали, он полностью отсекается;
- несвободная пересадка кожи – либо транспозицией частично отделенных фрагментов здоровой кожи рядом с раной, либо с помощью мигрирующего (ротационного) лоскута, связанного с кожей донорской зоны так называемой питающей ножкой. Ее отсекают только после полного приживления перемещенного лоскута.
Также существует метод несвободной аутодермопластики с помощью стебельчатого лоскута – пересадка кожи по Филатову, когда лоскут в виде стебля формируется из продольной отсепарированной полосы кожи (получаемой двумя параллельными разрезами), которую сшивают вдоль по всей длине). Концы такого «стебля» связаны с кожным покровом (по сути, это две питающих ножки), и когда лоскут достаточно васкуляризируется, его дистальный по отношению к ране конец отсекается и пришивается на нужное место.
На сегодняшний день насчитывается множество модифицированных вариантов филатовского метода, впервые использованного в начале ХХ столетия. Хотя раньше пересадки кожи по Филатову применялись техники с лоскутами Гаккера, Эссера, а несвободная пересадка кожи головы проводилась (и проводится доныне) лоскутом Лексера.
Принятая на сегодняшний день классификация техники свободной пересадки кожи включает:
- использование полнослойного лоскута (во всю толщину кожи), позволяющее закрывать незначительные по площади, но достаточно глубокие ожоги и раны. Такие аутотрансплантаты используются, когда необходима пересадка кожи на лице и на дистальных отделах конечностей (стопах и кистях);
- восстановление утраченной кожи на одном участке одним расщепленным (тонким эпителиальным) лоскутом;
- применение расщепленного лоскута, разделенного на полоски – пересадка кожи по Тиршу;
- закрытие дефекта несколькими изолированными лоскутами небольшого размера – пересадка кожи по Ревердену (модифицированная техника Яценко-Ревердена);
- пересадка расщепленного перфорированного лоскута, на котором делаются продольные ряды коротких прерывистых разрезов (со смещением по типу кирпичной кладки). Это позволяет трансплантату растягиваться и покрывать более обширную площадь, а также предотвращает накопление под ним экссудата, что крайне важно для хорошей приживаемости лоскута.
Противопоказания к проведению
Среди медицинских противопоказаний для поведения пересадки кожи значатся:
- шоковое или лихорадочное состояние пациента;
- ожоговая токсемия и септикотоксемия;
- наличие локального воспалительного процесса на месте трансплантации;
- значительная кровопотеря;
- серозные и серозно-геморрагические заболевания кожных покровов;
- повышенный уровень белковых фракций и/или лейкоцитов в крови, низкий уровень гемоглобина (анемия).
Последствия после процедуры
В первую очередь, последствия после процедуры пересадки кожных трансплантатов могут быть, как и при любом хирургическом вмешательстве, в виде реакции на анестезию, гематомы и отека, кровотечения, а также развития воспалительного процесса вследствие инфицирования.
В качестве осложнения после процедуры отмечаются:
- разрушение трансплантата (из-за плохого кровотока в месте пересадки или скопления экссудата);
- отторжение кожного лоскута (как результат его неадекватной подготовки или нестерильности раневого ложа);
- деформация (сморщивание) пересаженного лоскута (особенно расщепленного) с уменьшением его размера;
- усиленная пигментация;
- грубые гипертрофические рубцы , шрамы после пересадки кожи (с ограничением подвижности суставов конечностей);
- пониженная чувствительность кожи в месте трансплантации.
Такое осложнение, как вмятина после пересадки кожи, может быть связано как с послеоперационным некрозом в ране, так и с тем, что толщина кожного лоскута не соответствовала глубине дефекта, или уровень грануляции в ложе раны был недостаточным на момент пересадки.
Уход после процедуры
Послеоперационный уход заключается в перевязках, приеме назначенных препаратов (обезболивающих, антибактериальных); по состоянию зоны операции проводится обработка после пересадки кожи – с использованием антисептических растворов (например, Фурацилина, Диоксидина, Диосизоля, Дезоксирибонуклеата натрия), а также кортикостероидов.
На какой день приживается кожа после пересадки? Пересаженная кожа обычно начинает приживаться спустя трое суток после операции. Сначала лоскут питается путем плазматической абсорбции, но через 48-72 часа – по мере его реваскуляризации (роста новых кровеносных сосудов) – трофику пересаженной кожи начинает обеспечивать микроциркуляция в капиллярах.
Процесс этот длится не менее трех недель, и сколько приживается кожа после пересадки в каждом конкретном случае, зависит от ряда факторов. Во-первых, играет роль причина, вынудившая прибегнуть к данной операции, и масштаб утраты кожи. Немаловажен возраст пациента, состояние его иммунной системы, репаративные резервы организма и, конечно, наличие определенных заболеваний в анамнезе. Большое значение имеет толщина пересаживаемого кожного лоскута: чем он тоньше, тем быстрее приживается.
Чтобы заживление после пересадки кожи шло без осложнений, могут применяться противовоспалительные мази после пересадки кожи: Левомеколь, Мирамистин, Метилурацил, Дермазин (с сульфадиазином серебра), Депантенол. Больше информации в материале – Мази для заживления ран
Восстановление кожи после пересадки занимает не менее двух-трех месяцев, но может длиться и дольше. Пациенты должны поддерживать трансплантат с помощью компрессионного трикотажа. Кроме того, пересаженная кожа не выделяет пота и кожного сала, и ее следует смазывать ежедневно в течение двух-трех месяцев минеральным маслом или другим мягким маслом для предотвращения пересыхания.
Питание при пересадке кожи должно быть полноценным с акцентом на белки животного происхождения – чтобы обеспечивать поступление в организм аминокислот и азотсодержащих соединений. Из микроэлементов особенно важны в этот период цинк, медь, марганец, селен, а из витаминов – ретинол (витамин А), пиридоксин (витамин В6) и аскорбиновая кислота (витамин С).